Cuadernos Hospital de Clínicas
versión impresa ISSN 1562-6776
Cuad. - Hosp. Clín. vol.57 no.2 La Paz 2016
CASOS CLÍNICOS
Hígado graso agudo del embarazo
Acute fatty liver of pregnancy
Ericka Neida Eduardo-Pino*, José Antonio Viruez-Soto**, Marco Antonio Aliaga-Aguilar***, Adrián Ávila-Hilari****, Berenice Zavala-Barrios*****, Jesús Carlos Briones-Garduño******, Sandra Ximena Olaya- Garay*******.
* Médico Residente de Ginecología y Obstetricia del Hospital Municipal Boliviano Holandés de El Alto, La Paz (Bolivia)
** Médico Intensivista Obstétrico del Hospital de la Mujer, Miembro LATIN-OBSTE-CRIT, La Paz (Bolivia)
*** Médico Anatomopatólogo del Hospital de la Mujer, La Paz (Bolivia)
**** Médico Intensivista del Hospital Boliviano Holandés de El Alto, La Paz (Bolivia)
***** Médico Ginecoobstetra Materno Fetal, Hospital General de México "Dr. Eduardo Liceaga", Miembro LATIN-OBSTE-CRIT
****** Jefe del Servicio de Ginecología y Obstetricia del Hospital General de México "Dr. Eduardo Liceaga", Miembro LATIN-OBSTE-CRIT
******* Médico Ginecoobstetra Intensivista, Pereira (Colombia), Miembro LATIN-OBSTE-CRIT LATIN-OBSTE-CRIT: Latin American Obstetric Critical Care Group Autor Responsable de Correspondencia: Dr. José Antonio Viruez Soto. Celular 591+78910609, email antonioviruez@hotmail.com
RECIBIDO: 28/07/2016 ACEPTADO: 09/09/2016
Resumen
El hígado graso agudo del embarazo, descrito en 1934, es una complicación gestacional poco frecuente y potencialmente fatal. El daño hepático materno ocurre por depósito citoplasmático perinuclear de microvesículas de grasa en el hepatocito relacionada con deficiencia enzimática autosómica recesiva en la vía de la oxidación mitocondrial de los ácidos grasos del feto. El objetivo de este artículo es exponer un caso de hígado graso agudo del embarazo acontecido en nuestro medio con criterios clínicos compatibles así como estudio histopatológico confirmatorio. Se trata de una paciente de 43 años procedente y residente de la ciudad de El Alto, La Paz (Bolivia), presenta ictericia, coluria, se automedica con paracetamol, asociándose al cuadro clínico nauseas acompañadas con vómitos, ausencia de movimientos fetales de producto único de 35 semanas; durante su evolución en UTI presenta encefalopatía hepática grado II y hemorragia digestiva, fallece a los 3 días de internación en UTI, se realiza necropsia hepática compatible con hígado graso agudo del embarazo. Cabe destacar la realización de estudio histopatológico en el presente caso, la cual no se realiza de manera rutinaria en nuestro medio, el cual reporta esteatosis hepática macro y microvacuolar asociada a proceso inflamatorio crónico activo acentuado difuso compatible con hígado graso agudo del embarazo, lo cual apoya los criterios clínicos de Swansea.
Palabras clave: Hígado graso agudo del embarazo, obstetricia crítica, necropsia
Abstract
Acute fatty liver of pregnancy, described in 1934, is a rare but potentially fatal gestational complication. The damage in mother's liver is produced by perinuclear cytoplasmic deposit of fat micro vesicles in hepatocyte related with autosomal recessive enzymatic deficiency in mitochondrial oxidative fatty acids pathway of fetus. The objective of this paper is present an acute fatty liver of pregnancy occurred with
clinical criteria and confirmation histopathological study. The present case is about a 43-year old patient, resident of El Alto, La Paz (Bolivia), with jaundice, choluria, auto medicated with acetaminophen, curses also with nausea and vomiting, absence of fetal movements of 35-week fetus, during her evolution in ICU presents hepatic encephalopathy and digestive hemorrhage, dies at 3th day in ICU, hepatic necropsy confirms acute fatty liver of pregnancy. It's worth mentioning the histopathological study, scarcely performed in our country, which, in this case, reports macro and microvacuolar steatosis in liver, associated to an active diffuse chronic inflammatory process compatible with acute fatty liver of pregnancy, in concordance with clinical Swansea criteria.
Key words: Acute fatty liver of pregnancy, critical care obstetrics, necropsy
INTRODUCCIÓN
El hígado graso agudo del embarazo (HGAE), descrito en 1934 es una complicación gestacional poco frecuente y potencialmente fatal.12 Aparece típicamente durante el tercer trimestre, aunque se han reportado casos durante el segundo trimestre, así como durante el puerperio. La incidencia reportada es de 1:6692-20000 embarazos con prevalencia de 1:10000-15000 embarazos.3,4 El daño hepático materno ocurre por depósito citoplasmático perinuclear de microvesículas de grasa en el hepatocito y como resultado, diversos grados de insuficiencia hepática relacionada con deficiencia enzimática autosómica recesiva en la vía de la oxidación mitocondrial de los ácidos grasos del feto por deficiencia de la 3-hidroxiacil coenzima A deshidrogenasa de cadena larga (DHACCL) y en el complejo trifuncional enzimático (enoil coenzima A hidratasa de cadena larga, 3-hidroxilo coenzima A deshidrogenasa de cadena larga, y 3-cetoacil coenzima A tiolasa de cadena larga), componentes fundamentales en la oxidación mitocondrial de los ácidos grasos.5,6,7 Esta vía de la oxidación mitocondrial ha sido implicada en otros desórdenes microvesiculares como en la intoxicación por aspirina (enfermedad de Reyé), acetaminofeno, ácido valproico o tetraciclina.6,7 El cuadro clínico se inicia con síntomas inespecíficos como anorexia, cefalea, nauseas, ictericia de intensidad creciente, vómitos, dolor abdominal, ascitis y deterioro del estado de conciencia secundario a encefalopatía hepática. Finalmente, surgen graves complicaciones, entre ellas, coma hepático, hemorragia digestiva (20-60%) y con elevada frecuencia insuficiencia renal aguda (40-60%).910 De todos, ellos, los rasgos sobresalientes son ictericia, encefalopatía y coagulopatía; por ello el diagnóstico es clínico. Las transaminasas se elevan de forma leve a moderada; sin embargo, suele ser menor que la observada en hepatitis aguda. La hiperbilirrubinemia suele encontrarse entre 3-10mg/dL. La fosfatasa alcalina puede elevarse hasta 10 veces.3 Otra característica es la prolongación del tiempo de protrombina y del tiempo de tromboplastina parcial activado. Con frecuencia existe hipoglucemia por deterioro de la glucogenólisis por glucosa-6-fosfatasa por lo que los pacientes presentan hipoglucemia severa. El diagnóstico puede realizarse si se cumplen 6 o más de los criterios de Swansea (Cuadro 1), entre los cuales los predictores de recuperación más fiables son los niveles de bilirrubinas y el tiempo de protrombina.3,11,12
El diagnóstico diferencial se realiza con otras patologías asociadas a microangiopatía trombótica y hemolisis intravascular (Cuadro 2).
En relación al tratamiento, el componente más importante es la interrupción del embarazo. Así también se debe considerar la administración de plasma fresco congelado (PFC) y antitrombina III (ATIII), buscando corregir la coagulopatía, de acuerdo a los niveles plasmáticos.3,5 El PFC en dosis de 15-20 ml/ kg peso aporta todos los componentes de los sistemas de coagulación y factores inhibidores, en forma balanceada y es de elección ante los concentrados de complejo protrombínico que puede desencadenar complicaciones tromboembólicas fatales, en especial en casos con hepatopatías severas.13 La administración de plaquetas no resulta necesaria si el recuento es superior a 50.000/mm3. La diálisis de albúmina o sistema de recirculación molecular absorbente (MARS) han sido utilizadas en pacientes no embarazadas con encefalopatía hepática y también se han reportado resultados adecuados en pacientes con hígado graso agudo del embarazo (HGAE).3,15,16,17,18 Las causas de fallecimiento materno reportadas se vinculan con sepsis (45%), hemorragia digestiva (33%) e insuficiencia renal aguda (60%). El HGAE puede recurrir en embarazos subsecuentes. El feto sobreviviente con deficiencia enzimática, estará expuesto a insuficiencia cardíaca, insuficiencia hepática fulminante, neuromiopatía progresiva e incluso muerte súbita. La recurrencia en ulteriores gestaciones es excepcional, salvo en casos con deficiencia de 3-hidroxiacil coenzima A deshidrogenasa de cadena larga en cuyo caso la recurrencia llega alrededor del 25%.1,3,19,20
CASO CLÍNICO
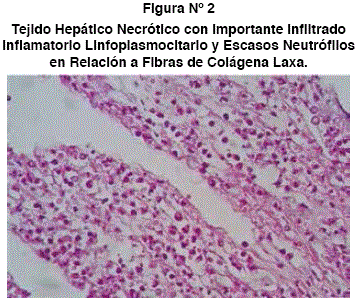
Paciente de 43 años, procedente y residente de la ciudad de El Alto, La Paz (Bolivia), hábito tóxico alcohólico de manera ocasional, sin llegar a la embriaguez, gesta 3, para 2, menarca a los 14 años, ciclo menstrual regular 28/5, inicio de vida sexual a los 18 años, 3 parejas sexuales, sin método de planificación familiar. Ingresa al Hospital Boliviano Holandés por cuadro de 10 días de evolución con ictericia, coluria y cefalea holocraneana de moderada intensidad, sin predominio horario, por lo que se auto medica con paracetamol, asociándose náuseas que llegan al vómito, dolor pungitivo en hipogastrio y ausencia de movimientos fetales de producto único de 35 semanas; al ingreso destaca presión arterial 140/100(113)mmHg e índice de masa corporal 36.1 (obesidad grado II), en mal estado general, deshidratada, Glasgow 14 (RO3RV5RM6), con ictericia generalizada, mamas secretantes de calostro, abdomen globoso con altura de fondo uterino (AFU) 30cm, ausencia de fetocardia, dinámica uterina 2/20/10, situación longitudinal dorso izquierdo y presentación cefálica, al tacto vagina amplia elástica, cérvix con borramiento de 50%, dilatación 4 cm, membranas integras, polo cefálico flotante, pelvis ginecoide; se establece diagnóstico de óbito extrainstitucional, preeclampsia severa y trabajo de parto. Los exámenes de laboratorio destacan, plaquetas 200.000, glucemia 41mg/dl, creatinina 2.1 mg/ dL, NUS 26mg/dL, BT 12.3mg/dL, BD 8.7mg/ dL, BI 3.6mg/dL, GOT 154 UI/L, GPT 130 UI/L, ácido úrico 8.2mg/dL, actividad protrombínica 68%, INR 1.36, TPTA 42 seg. Se realiza histerectomía abdominal subtotal en bloque con óbito fetal, sin datos de maceración, placenta sin desprendimiento, membranas amnióticas adheridas al óbito, útero de paredes blanquecinas, con tinte ictérico. Es admitida en la UTI con los diagnósticos de sepsis a foco obstétrico, hígado séptico, insuficiencia renal pre renal, hipoglucemia; se realiza reanimación con líquidos, antibióticos, presenta creatinina 2.3 mg/dl, NUS 22 BT 9.2 BD 6.3 BI 2.9 TGO 103, TGP 82 FAL 447, plaquetas 140.000, gasometría arterial con pH 7.1 pO2 60, pCO2 11.8, HCO3 3.8, Sat 90%, SOFA 10pts, APACHE 31pts con probabilidad de mortalidad 74%. Durante su evolución en UTI presenta encefalopatía hepática grado II y hemorragia digestiva, triglicéridos 221mg/dL, colesterol 68mg/dL, cursa con marcada hipotensión arterial refractaria a reanimación con líquidos intravenosos y tratamiento vasoactivo, falleciendo a los 3 días de internación en UTI; finalmente, se recibe cultivo de líquido abdominal con aislamiento de Enterococcus faecium sensible a vancomicina y gentamicina (antibióticos que recibió), urocultivo negativo. En las figuras 1 y 2 se observan las imágenes obtenidas por necropsia hepática.
DISCUSIÓN
El caso presenta varias características interesantes, tales como la edad avanzada de la paciente, lo cual induce a pensar inicialmente en un cuadro de preeclampsia, por la hipertensión arterial sistémica y el óbito fetal de ingreso; sin embargo, destaca hipoglucemia, presencia de ictericia e insuficiencia renal, curiosamente asociados a la automedicación con paracetamol, conocido hepatotóxico. Señalar también que en todo momento se manejó la posibilidad de sepsis obstétrica por el óbito fetal; sin embargo, al extraer el mismo se evidencia ausencia de fetidez y datos de maceración, por otro lado se obtiene un cultivo con desarrollo de Enterococcus faecium varios días después, lo cual apoya la principal causa de muerte en éstas pacientes (sepsis). La paciente cumplió 8 criterios de Swansea (considerándose 6 como mínimo para establecer el diagnóstico de HGAE): Vómitos, dolor abdominal, encefalopatía, bilirrubinas elevadas, hipoglucemia, hipertransaminasemia, insuficiencia renal, tiempo de protrombina elevado y finalmente la biopsia (necropsia) compatible con HGAE. Cabe destacar la realización de estudio histopatológico, el cual no es realizado de manera rutinaria en nuestro medio, estudio invaluable para determinar la causa de un deceso y tomar las previsiones correspondientes de forma ulterior. En relación al estudio histopatológico destacar que el diagnóstico de esteatosis hepática o hígado graso presenta dos posibilidades diagnósticas: la esteatosis hepática alcohólica (cirrótica) y la esteatosis hepática no alcohólica (no cirrótica) que generalmente se asocia a un síndrome metabólico o hígado graso agudo del embarazo, como en el presente caso, encontrándose en ambos casos balonamiento de los hepatocitos, fibrosis, cambios de esteatosis macro y microvacuolar que generalmente en la esteatosis no cirrótica es difusa y mixta, así como la fibrosis perisinusoidal que en este último caso presenta fibras delicadas a diferencia de fibrosis densa de su contraparte, asociado a un proceso inflamatorio crónico acentuado, lo cual indica una esteatosis no alcohólica, ya que en la alcohólica destaca fibrosis perivenular, periportal, necrosis hialina esclerosante, lesiones vénulo-oclusivas y colestasis canalicular.2122 De esta manera, el hígado graso agudo del embarazo es una enfermedad que siempre debe tenerse en mente en pacientes obstétricas críticas, ya que a pesar de ser infrecuente, puede ser de curso fatal.
REFERENCIAS
1. Bremer L, Schramm C, Tiegs G. Immunology of hepatic diseases during pregnancy. Semin Immunopathol 2016; 1-4. [ Links ]
2. Châtel P, Ronot M, Roux O, Bedossa P, Vilgrain V, Bernuau J, et al. Transient excess of liver fat detected by magnetic resonance imaging in woman with acute fatty liver of pregnancy. Am J Obstet Ginecol 2016:127-129. [ Links ]
3. Viruez-Soto JA, Vallejo-Narváez CM, Briones-Garduño JC, Díaz de León-Ponce MA. Medicina crítica en obstetricia. México: Prado; 2015. [ Links ]
4. Sánchez L, Olivares JM, Valdés V, Millán MP, Rodríguez C. Hígado graso agudo del embarazo, una patología infradiagnosticada. A propósito de 2 casos clínicos 2015;58(2): Prog Obstet Ginecol 2015;58(2):8187. [ Links ]
5. Sonali P, Sephr GJ, Allison HV. Abnormal Liver Function Tests in the Third Trimester: A Diagnostic Dilemma. Gastroenterology 2014; 146:910-913. [ Links ]
6. Zhang YP, Kong WQ, Zhou SP, Gong YH, Zhou R. Acute Fatty Liver of Pregnancy: A Retrospective Analysis of56 Cases. Chin Med J 2016;129:1208-14. [ Links ]
7. Kobayashi T, Minami S, Mitani A, Tanizaki Y, Booka M, Okutani T, et al. Acute fatty liver of pregnancy associated with fetal mitochondrial trifunctional protein deficiency J Obstet Gynaecol 2014:1-4. [ Links ]
8. Cheng N, Xiang T, Wu X, Li M, Xie Y, Zhang L. Acute fatty liver of pregnancy: a retrospective study of 32 cases in South China. J Matern Fetal Neonatal Med 2014;1-5. [ Links ]
9. De Oliveira CV, MoreiraA, Baima JP, Franzoni LC, Lima TB, Yamashiro FS, e al. Acute fatty liver of pregnancy associated with severe acute pancreatitis: A case report. World J Hepatol 2014;6(7):527-531. [ Links ]
10. Maruyama S, Sato Y, NakakiA, Satake Y, Emoto I, Kim T. Postpartum duodenal perforation after acute fatty liver of pregnancy. Journal of Obstetrics and Gynaecology 2016;36:58-59. [ Links ]
11. Dey M, Kumar R, Narula GK, Vadhera MA. Acute fatty liver of pregnancy. Medical Journal Armed Forces India 2014;70:392-393. [ Links ]
12. Meng J, Wang S, Gu Y, Lu H, Jiang J, Wang X. Prenatal predictors in postpartum recovery for acute fatty liver of pregnancy: experiences at a tertiary referral center. Arch Gynecol Obstet 2016;293:1185-1191. [ Links ]
13. K S, Thunga S, Narayanan A, Singh P. Recombinant activated factor VII in the management of acute fatty liver of pregnancy: A case report. J Obstet Gynaecol Res. 2015 Jul;41(7):1122-1125. [ Links ]
14. Maier JT, Schalinski E, HäberleinC, Gottschalk U, Hellmeyer L. Acute Fatty Liver of Pregnancy and its Differentiation from Other Liver Diseases in Pregnancy. Geburtsh Frauenheilk 2015;75:844-847. [ Links ]
15. Shoba P, Sachin G, Sunil G. Acute fatty liver of pregnancy complicating a twin pregnancy. Indian Journal of Anaesthesia 2014;58(1):73-75. [ Links ]
16. Ding J, Han LP; Lou XP, Geng LN, Liu D, Yang Q. Effectiveness of Combining Plasma Exchange with Plasma Perfusion in Acute Fatty Liver of Pregnancy: A Retrospective Analysis. Gynecol Obstet Invest 2015;79:97-100. [ Links ]
17. Hartwell L, Ma T. Acute Fatty Liver of Pregnancy Treated with Plasma Exchange. Dig Dis Sci 2014;59:2076-2080. [ Links ]
18. Cheng-Bo Y, Jia-Jia C, Wei-Bo D, Ping C, Jian-Rong H, Yue-Mei C, et al. Effects of plasma exchange combined with continuous renal replacement therapy on acute fatty liver of pregnancy. Hepatobiliary Pancreat DisInt2014;13:179-183. [ Links ]
19. Wang HY, Jiang Q, Shi H, Xu YQ, ShiAC, Sun YL, et al. Effect of caesarean section on maternal and foetal outcomes in acute fatty liver of pregnancy: a systematic review and meta-analysis. Sci Rep 2016;1-9. [ Links ]
20. Xiong HF, Liu JY, Guo LM, Li XW. Acute fatty liver of pregnancy: Over six months follow-up study of twenty-five patients. World J Gastroenterol 2015;21 (6):1927-1931. [ Links ]
21. Odze R, Goldblum J. Surgical Pathology of the GI Tract, Liver, Biliary tract and Pancreas. 2 Ed. Saunders, Elsevier. Philadelphia 2009; 1096-1106. [ Links ]
22. Arias I, Alter H, et al. The liver, biology and pathology, 5ta ed., Ed. Wiley-Blackwell, India 2009; 719-730. [ Links ]












 uBio
uBio